
A doença caracteriza-se como uma encefalite progressiva e aguda que apresenta aproximadamente 100% de letalidade, ou seja, depois que a doença se estabelece, dificilmente a pessoa infectada sobrevive.1
A profilaxia pré-exposição (PrEP) é altamente eficaz e recomendada para aqueles em risco de exposição, como veterinários, trabalhadores de estabelecimentos de saúde e do cuidado animal, trabalhadores de laboratório, viajantes e moradores de áreas endêmicas, guardas florestais, fazendeiros, exploradores de cavernas, entre outros.1,3
Após a exposição, a administração imediata e correta da profilaxia pós-exposição (PEP), que consiste em cuidados com a ferida, infiltração de imunoglobulina antirrábica conforme indicação e administração de vacina antirrábica, pode prevenir efetivamente o início dos sintomas e a morte.2
Reservatórios
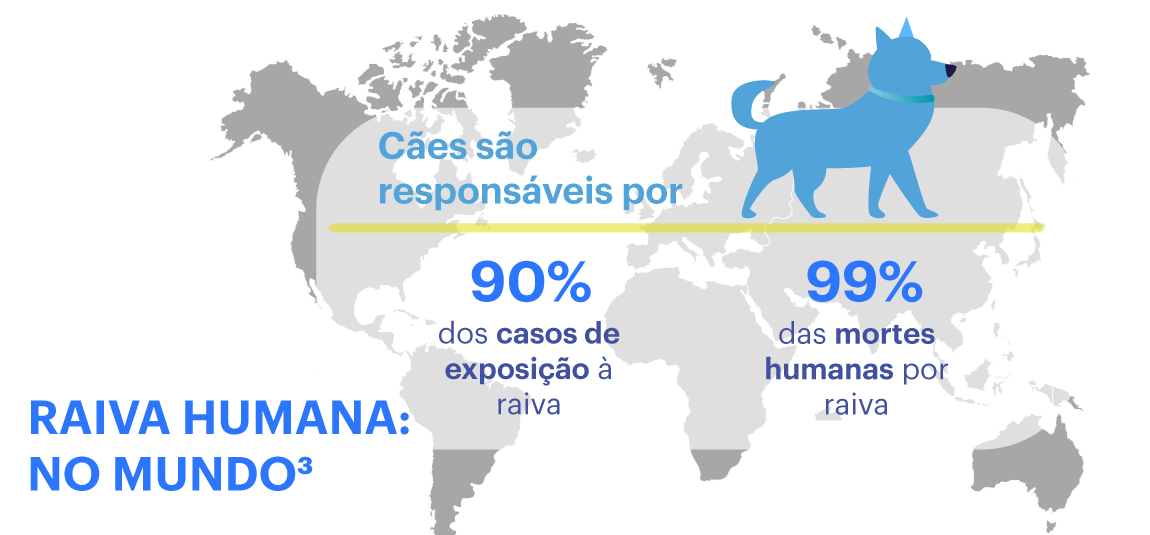
Apenas os mamíferos transmitem e são acometidos pelo vírus da raiva.1 No mundo, os cães ainda representam 90% dos casos de exposição à raiva e são responsáveis por aproximadamente 99% das mortes humanas.3 No Brasil, caninos e felinos constituem as principais fontes de infecção nas áreas urbanas.1
No entanto, os quirópteros (morcegos) são os responsáveis pela manutenção da cadeia silvestre, e outros mamíferos, como canídeos silvestres (raposas e cachorros-do-mato), felídeos silvestres (gatos-do-mato), outros carnívoros silvestres (jaritatacas e mãos-peladas), marsupiais (gambás e saruês) e primatas (saguis), também apresentam importância epidemiológica nos ciclos enzoóticos da raiva.1
Na zona rural, a doença afeta animais de produção, como bovinos e equinos.1 A raiva é uma das doenças neurológicas mais comuns em bovinos no Brasil, causando perdas econômicas significativas.4
Epidemiologia
A raiva humana está presente em mais de 150 países e dezenas de milhares de pessoas atingidas por essa doença infecciosa morrem a cada ano em todo o mundo, principalmente na Ásia e na África.2
Aproximadamente 80% dos casos humanos ocorrem em áreas rurais, e mais de 40% das mortes por raiva ocorrem em crianças menores de 15 anos.3
No Brasil, entre 1990 e 2017, foram registrados 594 casos de raiva humana, predominantemente em ambientes urbanos. No período de 2000 a 2009, no território brasileiro, observou-se um incremento de casos de raiva humana transmitida por morcegos tanto hematófagos como insetívoros ou frugívoros.5 Destes casos, 55% foram registrados na região Nordeste e 34% na região Norte.5 (Figura 1)

Adaptada de Vargas A, et al. Epidemiol Serv Saúde. 2019;28(2):e2018275.5
Em 2017, houve um surto de raiva na comunidade ribeirinha Tapira, às margens do rio Unini, município de Barcelos, AM, com três irmãos menores de 18 anos infectados: eram moradores de área rural (reserva extrativista), com histórico de exposições a morcegos.5
Período de incubação
O período de incubação é extremamente variável. No ser humano, o período de incubação é, em média, de 45 dias, mas pode durar de dias a anos. Em crianças, o período de incubação tende a ser menor que em adultos.1
Para cada espécie de mamífero, o período de incubação é diferente, variando de 15 dias a quatro meses, exceto para os quirópteros, cujo período pode ser muito longo.1
Transmissibilidade

Nos cães e gatos, a eliminação de vírus pela saliva ocorre de dois a cinco dias antes do aparecimento dos sinais clínicos e persiste durante toda a evolução da doença. A morte do animal acontece, em média, entre cinco e sete dias após a apresentação dos sintomas.1
Ainda não se sabe ao certo sobre o período de transmissibilidade de animais silvestres. Os quirópteros podem albergar o vírus por longo período, sem sintomatologia aparente.1
Modo de transmissão
A raiva é transmitida quando a saliva do animal infectado entra em contato com a pele lesionada ou mucosa, por meio de mordida, arranhão ou lambedura do animal. O vírus atinge o sistema nervoso central (SNC), levando ao óbito, em geral, de dois a sete dias após o início dos sintomas.1
O vírus penetra no organismo, multiplica-se no ponto de inoculação, atinge o sistema nervoso periférico e, posteriormente, o SNC. A partir daí, dissemina-se para vários órgãos e glândulas salivares, onde também se replica, sendo eliminado pela saliva das pessoas ou animais enfermos. 1
Sintomas
Clinicamente, a raiva é caracterizada por consciência intermitente, hiperatividade, alucinações e hidrofobia (raiva furiosa), ou paralisia e coma (raiva paralítica), progredindo rápida e inevitavelmente para a morte.1
Inicialmente, o paciente apresenta mal-estar geral, pequeno aumento de temperatura, anorexia, cefaleia, náuseas, dor de garganta, entorpecimento, irritabilidade, inquietude e sensação de angústia. Linfoadenopatia, hiperestesia e parestesia no trajeto de nervos periféricos, próximos ao local da mordedura, bem como alterações de comportamento, podem ocorrer.1
A infecção progride, surgindo manifestações de ansiedade e hiperexcitabilidade crescentes, febre, delírios, espasmos musculares involuntários generalizados e convulsões. O paciente se mantém consciente, com período de alucinações, até a instalação de quadro comatoso e a evolução para óbito. O período de evolução do quadro clínico, depois de instalados os sinais e sintomas até o óbito, é, em geral, de dois a sete dias.1
No entanto, esse quadro pode ser evitado por profilaxia pré-exposição e pós-exposição.1
Profilaxia pré-exposição
A vacina raiva inativada provém de cultivo celular em células Vero com excelente resposta, além de ser segura e praticamente isenta de risco. Não há registro de eventos adversos neurológicos com essa vacina.1
As vantagens da profilaxia pré-exposição são a simplificação da terapia pós-exposição, já que elimina a necessidade de imunização passiva com soro antirrábico, diminui o número de doses da vacina se ocorrer um evento, e o desencadeamento mais rápido da resposta imune secundária (booster) quando a pós-exposição for iniciada.1
A profilaxia pré-exposição (PrEP) é altamente eficaz e recomendada para aqueles em risco de exposição. A vacina é indicada para pessoas com risco de exposição permanente ao vírus da raiva, durante atividades ocupacionais como veterinários, trabalhadores de estabelecimentos de saúde e do cuidado animal, trabalhadores de laboratório, viajantes e moradores de áreas endêmicas, guardas florestais, fazendeiros, exploradores de cavernas, entre outros.1,3
Esquema de profilaxia pré-exposição:
- Três doses.1

Controle sorológico (titulação de anticorpos)
- A partir do 14º dia após a última dose do esquema.1
São considerados satisfatórios títulos de anticorpos >0,5UI/mL. Em caso de título insatisfatório, isto é, <0,5 UI/mL, aplicar uma dose completa de reforço, via intramuscular, e reavaliar a partir do 14º dia após a aplicação.1 - Profissionais que realizam pré-exposição devem repetir a titulação de anticorpos com periodicidade de acordo com o risco a que estão expostos.1
- O controle sorológico é exigência indispensável para a correta avaliação do esquema de pré-exposição.1
- A dose de reforço deve ser administrada de acordo com o risco de exposição do indivíduo.1
Profilaxia pós-exposição
O Ministério da Saúde preconiza para a profilaxia de pós-exposição o esquema de quatro doses da vacina raiva (inativada) aplicada por via intramuscular ou intradérmica.1
Quando há indicação do tratamento completo, devem ser aplicadas quatro doses de vacina antirrábica.1

O soro antirrábico (SAR) e a imunoglobulina humana antirrábica (IGHAR) estão indicados para todos os acidentes graves. Pacientes que não possuem tratamento anterior ou esquema de pré-exposição devem receber o soro antirrábico no primeiro atendimento junto com a primeira dose de vacina.1
Saúde pública
Investir na eliminação da raiva salva vidas e fortalece os sistemas de saúde humana e veterinária. Envolver as comunidades para conscientizar sobre a raiva e vacinar cães para prevenir doenças humanas requer uma colaboração estreita entre os setores de saúde humana e veterinária.3
No exercício da Medicina Veterinária, o médico-veterinário é responsável tanto pela notificação de casos quanto pela avaliação dos riscos de ocorrência de animais transmitindo vírus nos ambientes urbano, rural e silvestre. Os profissionais devem estar capacitados para informar a população e identificar os sinais e sintomas e animais suspeitos, utilizando-se das ferramentas de Vigilância e Educação em Saúde.6
Como 80% dos casos de raiva humana ocorrem na zona rural, é importante conscientizar fazendeiros e trabalhadores rurais, já que a profilaxia adequada e oportuna é quase 100% eficaz na prevenção da morte por raiva.3
No Brasil, observou-se, a partir do ano de 2004, uma mudança no perfil epidemiológico da raiva em relação à transmissão de casos para os humanos: os morcegos passaram a ser o principal transmissor no país, uma vez que o controle da raiva urbana transmitida por cães e gatos teve um avanço significativo, apenas se mantendo ainda de forma esporádica em algumas áreas limitadas do país.6
Respostas médicas e veterinárias oportunas melhoram as taxas de detecção de casos e garantem o gerenciamento adequado dos casos. Investigar animais suspeitos de raiva ajuda ainda mais a prevenir mortes humanas por raiva, identificando ativamente as exposições à raiva, e pode melhorar a qualidade da vigilância em geral.3
Principais mensagens

- O controle da raiva humana é possível por meio de políticas públicas promovidas tanto em relação à vacinação dos animais quanto ao uso de profilaxia e tratamento precoce;5
- A raiva é evitada com maior conscientização e educação;3
- É prevenida por meio do controle da doença animal e por vacinação preventiva e;3
- As mortes humanas por exposição à raiva são evitadas ao se garantir o acesso equitativo e integral aos cuidados de saúde, medicamentos e vacinas.3
No Brasil, observou-se, a partir do ano de 2004, uma mudança no perfil epidemiológico da raiva em relação à transmissão de casos para os humanos: os morcegos passaram a ser o principal transmissor no país, uma vez que o controle da raiva urbana transmitida por cães e gatos teve um avanço significativo, apenas se mantendo ainda de forma esporádica em algumas áreas limitadas do país.
Compartilhar
-
Brasil. Ministério da Saúde.
Guia de Vigilância em Saúde.
Volume único. 3ª ed. 2019. Disponível em: http://bvsms.saude.gov.br/bvs/publicacoes/guia_vigilancia_saude_3ed.pdf. Acesso em: 16 fev. 2021. -
WHO.
Rabies.
Disponível em: https://www.who.int/news-room/fact-sheets/detail/rabies Acesso em: 8 mar. 2021. -
WHO.
World Organization for animal health food and agriculture organization.
In: Global alliance for rabies control zero by 30: the global strategic plan to end human deaths from dog-mediated rabies by 2030; Geneva, 2018. Disponível em: https://apps.who.int/iris/bitstream/handle/10665/272756/9789241513838eng.pdf?ua1 Acesso em: 16 fev. 2021. -
Mello AKM, Brumatti RC, Neves DA, Alcântara LOB, Araújo FS, Gaspar AO, et al.
Bovine rabies: economic loss and its mitigation through antirabies vaccination.
Pesq Vet Bras. 2019;39(3):179-85. -
Vargas A, Romano APM, Merchán-Hamann E.
Raiva humana no Brasil: estudo descritivo, 2000-2017.
Epidemiol Serv Saúde. 2019;28(2):e2018275. -
Conselho Federal de Medicina Veterinária.
Por que a raiva é questão de Saúde Pública?
Disponível em: https://www.cfmv.gov.br/por-que-a-raiva-e-questao-de-saude-publica/comunicacao/noticias/2020/07/22/. Acesso em 16 fev. 2021.
Referências